Имплантация зубов. Остеоинтеграция — «приживление» зубных имплантатов
Эта статья посвящена принципам «приживления» зубных имплантатов в костной ткани и десне и факторам, влияющим на этот процесс.
«Приживление» имплантата или материала в кости называется остеоинтеграцией и её открытие и управление этим явлением коренным образом перестроило современную стоматологию. Имплантаты посредством оперативного вмешательства укрепляются в кости и своими надстроечными компонентами соединяются с искусственными зубами сквозь мягкую ткань (десну). Для того чтобы создавать оптимальные зубные протезы необходимо знать и понимать строение и функцию твёрдых и мягких тканей вокруг реставраций с зубными имплантатами.
Интеграция в твёрдой ткани
1. Первым кто исследовал как металл интегрируется в кости был шведский профессор Бронемарк (1969 год). Открыв это явление он использовал его имплантируя титановые детали для замещения твёрдотканных структур тела. Он ввёл понятие «остеоинтеграция» и обозначил её как контакт между костью и инородным телом на микроскопическом уровне. Несколько позже исследователь Шредер из Швейцарии назвал эту интеграцию «функциональным анкилозом» (1981 год). Оба эти термина подразумевают явление при котором живая кость растёт непосредственно на поверхности имплантата. Более современным определением остеоинтеграции является следующее:
включение биосовместимых материалов в костную ткань.
Это понятие пересматривалось на протяжении десятилетий и теперь очевидно, что другие, отличные от титана, биосовместимые материалы (сплавы и оксиды металлов, синтетические и биологические вещества) могут интегрироваться в костную ткань.
2. Чтобы достичь интеграции имплантатов в костную ткань в процессе и после их внедрения оперирующему стоматологу надлежит руководствоваться некоторыми основополагающими принципами. В первую очередь, процедура должна причинить минимальный ущерб воспринимающей имплантат кости. Применяется сверление на низкой скорости (600 оборотов в минуту) новыми острыми инструментами с высоким угловым усилием сверления. При этом чередуются фрезы возрастающего диаметра с минимальным шагом увеличения. (фото 1 и 2)

Фото 1. Набор фрез.

Фото 2. Фрезы с возрастающим диаметром.
Существенным условием является отвод избыточного тепла при сверлении, что достигается обильным орошением оперируемой кости охлаждённым стерильным солевым раствором. ( фото 3).

Фото 3. Физраствор для охлаждения кости во время операции.
Следует отметить, что несоблюдение этого правила приводит к ожогу кости и является самой частой причиной отсутствия интеграции (фото 5). В некоторых системах представлены сверла с внутренним охлаждением(фото 4), при этом жидкость поступает сквозь все сверло непосредственно в зону контакта кости с режущим краем.

Фото4. Свёрла с внутренним охлаждением.
Процесс остеоинтеграции
3. Чтобы запустить процесс остеоинтеграции кость под имплантат должна быть препарирована таким образом (соблюдая вышеуказанные условия), чтобы здоровая ткань плотно соприкасалась с телом имплантата на максимальной поверхности. Этот контакт называется непосредственной или первичной остеоинтеграцией. Кость существенно меняет свою форму, структуру и функцию в области остеоинтеграции (ремоделировка) особенно в первые дни и недели после введения имплантата. Это переходная фаза остеоинтеграции и она начинается перестройкой и ростом кости на поверхности имплантата. Перестройка кости может привести к микроподвижности имплантата в эту фазу. Постепенно вся кость, прилежащая к имплантату замещается новой, причём наиболее динамичный процесс протекает между витками резьбы (см. форма имплантата). Через 6 — 8 недель после внедрения имплантата микроподвижность начинает исчезать, что говорит о превалировании процесса формирования кости над рассасыванием. Итогом процесса остеоинтеграции, через 8 — 12 недель от первичной интеграции является вторичная интеграция. Это состояние, при котором новая кость полностью сформировалась на поверхности имплантата.
4. На скорость и качество остеоинтеграции весьма существенное влияние оказывают физические и химические характеристики имплантата. Комплекс этих характеристик отражает понятие остеокондуктивности — свойство имплантата воспринимать рост кости на своей поверхности. Другими словами, поверхность имплантата служит поддерживающей матрицей для творения костной структуры. Экспериментально установлено и теоретически обосновано, что гладкая, полированная поверхность имплантата менее остеокондуктивна чем микрошероховатая или микротекстурированная поверхность ( фото 6). Это значит что поверхность титана имеющая микронеровности воспринимает кость лучше чем полированная.

Фото 6. Слева микротекстурированный имплантат, справа полированный.
Остеокондуктивность
Упомянутая остеокондуктивность создаётся на поверхности титана разными способами: нанесением плёнки оксида титана (пример: поверхность из оксида титана, формируемая посредством анодирования в условиях искрового разряда — TiUnite, производитель NobelBiocare), добавлением микротекстуры или покрытием дополнительным веществом. 5. Большинство имплантатов произведённых в конце двадцатого века изготавливались путём высокоточного вытачивания из титанового прутка, обычно произведённого в СССР или РФ (фото 7), в результате которого получалась гладкая полированная поверхность.

Фото 6.Производство имплантатов на заводе во Франции

Фото 7. Титановые прутки, из которых будут изготовлены имплантанты.
Первоначально такие имплантаты устанавливались в переднем отделе беззубых челюстей, причём так, чтобы он пронизывал все тело челюсти задействуя плотные компактные слои челюсти основания и вершины альвеолярного гребня своими концами. Такая методика известна как бикортикальная стабилизация.
6. Однако последующие исследования показали что микрошершавая поверхность более остеокондуктивна. Такая микрошершавая или микротекстурированная поверхность может быть сформирована на гладкой, либо путём добавления вещества к ней (аддитивная техника), либо путём удаления его части (субтрактивная техника).
6. 1. Наиболее ранней аддитивной методикой была технология титанового плазменного напыления. Позднее появилась технология нанесения на гладкую поверхность титана слоя гидроксиапатита. Однако недостатком аддитивных методик оказалось то, что на ряду с шероховатостью поверхность приобретала поры, которые могли быть быстро заселены микроорганизмами, что, в свою очередь, приводило к развитию воспаления и неудаче лечения.
6. 2. Следующим этапом в совершенствовании поверхности имплантатов стали такие субтрактивные технологии как пескоструйная обработка (сэндбластинг) и кислотное травление или их комбинация.
6. 3. Таким образом, остеоинтеграция существенным образом зависит от химического состава и текстуры имплантата и, как процесс, состоит из параллельно происходящих явлений: разрушения (ремоделировки) и формирования (синтеза) кости. Они оба зависят от активности клеток, ответственных за изменения в костной ткани, — остеокластов и остеобластов. Остеобласты прикрепляются на поверхности имплантата и производят остеоид (незрелую костную ткань), который затем минерализуется и становится зрелой плотной костью. Чем лучше остеобласт может прилипнуть к поверхности и распространяться по ней, тем больше кости производится. Поверхности, которые благоприятны для активности синтеза кости называются, как уже упоминалось, остеокондуктивными. Разные поверхности имеют различную степень остеокондуктивности: от низкой — у полированной, до высокой — у микротекстурированной. Образование кости на поверхности имплантата приводит к образованию прочной адгезии между имплантатом и костью и мерой прочности этой «склейки» является сила, приложения которой требуется для её разрушения. Это угловое усилие (торк), которое следует приложить к имплантату для его вывинчивания из кости и оно измеряется в Ньютонах на сантиметр (Н/cм).
3. Интеграция в мягкой ткани.
1. Имплантат или ортопедические компоненты имплантата соединяются с ортопедической конструкцией (искусственной коронкой, мостовидным протезом) и сообщаются со средой полости рта сквозь мягкие ткани. Толщина соединительной и эпителиальной ткани вдоль поверхности имплантата или его компонентов от внутрикостной части по направлению к коронке называется биологической шириной. Это анатомическое образование, ещё называемое биологическим прикреплением, подобно таковому, окружающему естественный зуб и своим существованием препятствует проникновению микробов и агрессивной ротовой среды в кость. Имплантат и его компоненты как бы запечатываются мягкотканной манжеткой в области шейки реконструируемого зуба. Эта манжетка и её составляющие элементы (соединительная и эпителиальная ткань) могут варьироваться по форме и размеру в зависимости от места во рту и конфигурации имплантационной системы. Толщина соединительнотканного компонента биологического прикрепления у имплантатов относительно однообразная, подобно пародонту у естественных зубов, в то время как эпителиальная толщина весьма вариабельна.
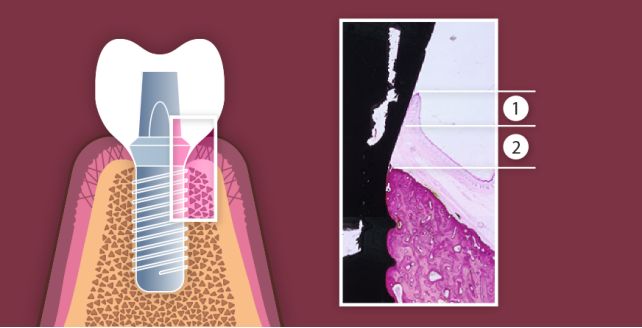
Рис2. Биологическая ширина на шейке имплантата:
1-эпителиальная ткань
2-соединительная ткань
Рис.3 Компоненты имплантологической системы и и соединения имплантата с костью и мягкими тканями:
1- альвеолярный гребень
2- тело имплантата
3- коронка на аббатмане
4,5 — биологическая ширина( 4-соединительнотканный компонент, 5- эпителиальный компонент)
2. Чтобы присоединить искусственную коронку к имплантату используется промежуточный конструктивный элемент, который в имплантате фиксируется — аббатмент. В месте соединения аббатмента с имплантатом существует уступ шириной в разницу между радиусом поперечного сечения имплантата и аббатмена. Ширина и форма этого «плеча имплантата» варьируется у разных систем. Эта конструктивная особенность «интерфейса имплантат/аббатмент» существенно влияет на состояние твёрдых и мягких тканей вокруг имплантата.
3. Таким образом, выбор системы для имплантации с характерными индивидуальными особенностями должен быть осознанным и направленным на оптимизацию лечебного процесса. Объект этого выбора — многочисленные системы имплантатов можно обобщенно разделить на три группы по критерию конфигурации соединения имплантата с аббатменом.
3. 1. Первая группа — это монолитные (цельные) имплантаты, у которых трансмукозальная часть (та часть, вокруг которой расположена «манжетка» десны) является единой с имплантатом и соединение с аббатменом и коронкой находится на уровне десны (имплантаты с с интерфейсом на уровне десны) (рис.4).
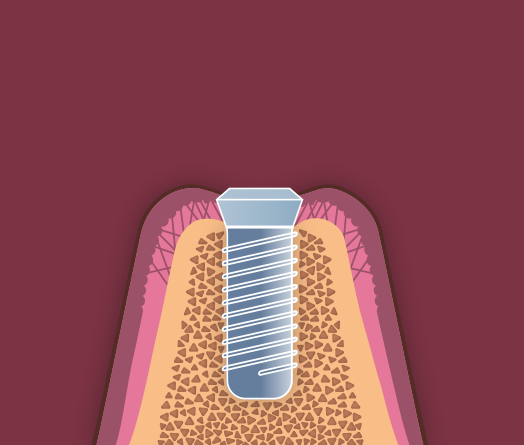
Рис.4 Цельный имплантат с интерфейсом на уровне десны ( имплантат уровня мягких тканей)
Наружная часть (коронковая часть) таких имплантатов обычно выше уровня кости на 2 — 3 мм. Нет никакого интерфейса на уровне кости. В некоторых конструкциях аббатмент и имплантат являются единым целым( фото 8).

Фото8. Монолитные ( неразборные) имплантаты
У монолитных имплантатов по причине отсутствия соединений в области кости микроорганизмы не проникают под десневое прикрепления и поэтому возникновение воспаления маловероятно. Это является предпосылкой к сохранению полного объёма костной ткани вокруг имплантата долгие годы после его внедрения.
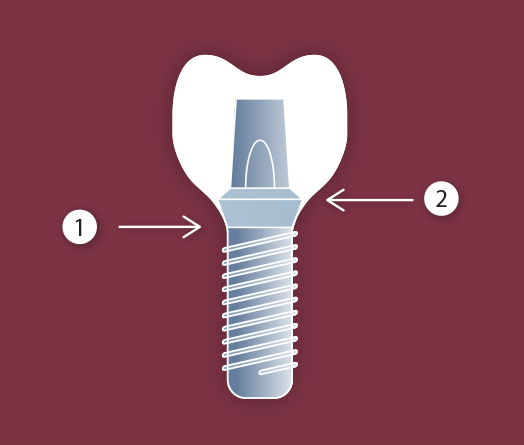
Рис.5 Монолитный имплантат с интерфейсом на уровне десны (2) , несовпадающим с уровнем кости(1)
Недостатком данного вида имплантатов является то, что при малой толщине мягких тканей они могут быть использованы только в ущерб эстетике. Титановая шейка имплантата может просвечивать сквозь десну.
3. 2. Вторую и третью группу представляют двухкомпонентные имплантаты, которые устанавливаются вровень с уровнем кости так, что и соединение с аббатменом находится на уровне кости (по вертикали).
Двухкомпонентные имплантаты могут иметь интерфейс c диаметром аббатмена совпадающим с диаметром имплантата (вторая группа) и не совпадающим с диаметром имплантата (третья группа).
3. 2. 1. Имплантаты второй группы имеют торцевое соединение с супраструктурой на уровне его выхода из кости (рис.6). Там могут колонизироваться микроорганизмы, выделять свои токсины и провоцировать воспалительную реакцию организма носителя. Это воспаление вызывает краевую потерю кости (ремоделировку) в 1,5 — 2 миллиметра (в первые 1-2 года), или более, если интерфейс размещён ниже альвеолярного гребня. Ремоделировка настолько предсказуема, что авторитетные исследователи (Albrektsson&Co, 1986) стали рассматривать этот процесс как критерий успеха/неуспеха остеоинтеграции. Эпителиальное прикрепление при использовании таких систем располагается апикально (в сторону верхушки) интерфейса имплантата.
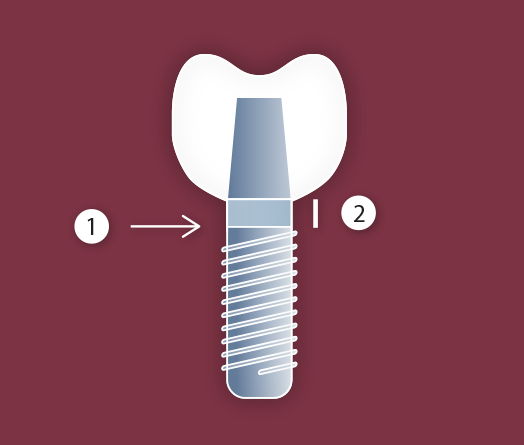
Рис.6 Имплпнтат с торцевым соединением. Соединение имплантата с супраструктурой расположенной в области соединения имплантата с костью (1); диаметр аббатмена равен диаметру шейки имплантата и диаметру интерфейса (2).
3. 2. 2. Двухкомпонентные имплантаты с диаметром имплантата не совпадающим с диаметром интерфейса с аббатменом (третья группа) тоже располагаются так, что интерфейс на уровне кости, однако он отдаляется от кости уступом (ширина этого уступа это разница между радиусом шейки имплантата и радиусом интерфейса). Такие системы имплантатов обычно имеют внутреннее коническое соединение («конус Морзе»), которое тоже улучшает стабильность кости в области интерфейса. Ширина же упомянутого уступа, варьирующая у разных производителей не имеет существенного значения. Системы третьей группы ещё называются системами с переключаемой платформой. Считается что при их использовании рецессия (убыль кости) составляет 0,5 миллиметра. У этих имплантатов с переключаемой платформой эпителиальное прикрепление формируется на аббатмене , при этом интерфейс покрывается соединительной тканью.
Рис.7. Двухкомпонентный имплантат с концепцией смены платформы. Диаметр интерфейса меньше диаметра шейки имплантата (2).Место контакта шейки имплантата с костью(1) не совпадает с местом контакта аббатмена и имплантата.
4. Таким образом выбор конфигурации имплантат/аббатмент и его локализация в тканях могут влиять на состояние и уровень тканей вокруг имплантата, что, в свою очередь, является решающим фактором для краткосрочных и долгосрочных перспектив лечения. Однокомпонентные имплантаты с мягкотканным уровнем интерфейса дают благоприятные условия для стабильности прилегающей кости и формирования здоровой мягой ткани (десны), однако в некоторых клинических условиях могут оказаться эстетически неприемлемыми. Двухкомпонентные имплантаты второй группы с торцовым интерфейсом и его расположением на уровне кости часто вызывают осложнение в виде потери 1,5 — 2 миллиметров кости на краю альвеолярного гребня и мало предсказуемого эпителиального и соединительнотканного прикрепления. Двухкомпонентные имплантаты с переключаемой платформой (третья группа) могут инициировать потерю 0,5 миллиметров краевой кости, однако создают благоприятные условия для десневого прикрепления. Исходя из вышеизложенного,при прочих равных условиях и при наличии анатомических условий выбор имплантационной системы первой и третьей группы предпочтительней нежели второй. Другими словами монолитные и двухкомпонентные имплантаты с переключаемой платформой с микрошероховатой поверхностью имеют преимущество перед гладкими двухкомпонентными имплантатами с торцевым интерфейсом безотносительно марки производителя.
Напомним, что предметом данной статьи было сравнение разных типов имплантатов по следующим основным критериям: качество поверхности (и связанная с ним остеокондуктивность) и тип интерфейса имплантат/аббатмент (и связанная с ним стабильность твёрдых и мягких тканей в области соединения имплантата с искусственным зубом). Следует заметить, что перечень этих критериев не исчерпывающий.


